
期刊来源:中华泌尿外科杂志, 2018,39(8) : 561-564
作者:夜尿症临床诊疗中国专家共识编写组
夜尿症是常见的下尿路症状(luts)之一,发病率高,严重影响患者的生活质量,常导致抑郁、认知功能障碍、情绪障碍、跌倒性损伤等并发症[1-3]。目前国内对夜尿症关注不足,尚存在名词不统一、概念混淆等问题,众多夜尿症患者得不到准确的诊断和合理的治疗[4-5]。为提高我国在该领域的临床诊治水平,特制定本共识。
一、疾病概述
2002年,国际尿控协会(International continence society,ICS)将夜尿症定义为患者夜间因尿意醒来排尿≥1次 [1],本共识推荐以每晚排尿≥2次作为夜尿症的判断标准[6]。目前有一些与夜尿症相关的名词:①多尿症,24 h总尿量超过40 ml/kg;②夜间多尿(nocturnal polyuria,NP),夜间睡眠过程中尿液产生过多;③夜间遗尿症(nocturnal enuresis,NE),在夜间睡眠状态下的排尿。
夜尿症患病率随年龄增加而增高。国内的研究结果表明,18岁以上人群夜间排尿≥1次者占57.5%,≥2次者占24.7%,高龄、高体重指数、吸烟、高血压病和糖尿病是夜尿症的高危因素[4]。夜尿次数过多、尤其是夜间入睡后至第1次排尿前的睡眠时间过短对生活质量有明显影响[7]。
夜尿症的病因和病理生理机制复杂[8],涉及以下方面。
1.总尿量增加:多尿症患者日间和夜间均存在尿量增多,常见病因有糖尿病、尿崩症、原发性烦渴症等[3];一些药物也可以引起多尿(如皮质醇、β-肾上腺受体拮抗剂、甲状腺素、抗抑郁药、抗癫痫药等)。
2.夜间尿量增多:精氨酸加压素(arginine vasopressin,AVP),即抗利尿激素(antidiuretic hormone,ADH)是维持人体内正常渗透压的重要因素。AVP主要通过位于肾集合管上的V2受体起作用,其激活后使水的重吸收增加,减少尿液的生成[9]。AVP有昼夜节律变化,一般在凌晨4点达到顶峰,是日间的9倍,而有些夜尿症患者丧失了这种节律[10]。视交叉上核是人体的中枢生物钟,它的兴奋性与睡眠中AVP分泌有关。女性对于AVP更敏感,更易发生低钠血症[11]。因此,在临床应用去氨加压素(desmopressin,DDAVP)时,女性的治疗窗更窄 [12]。
3.功能膀胱容量减少:病因包括膀胱过度活动症(OAB)、良性前列腺增生(BPH)、间质性膀胱炎/膀胱疼痛综合征、神经源性膀胱等,均可导致功能膀胱容量减少。有些药物也可产生此作用(如氯胺酮、膀胱灌注化疗药物等)[3]。
4.睡眠障碍或紊乱:失眠症、睡眠呼吸暂停、发作性嗜睡病、周期性腿动、唤醒障碍等原发性睡眠紊乱可以引起夜尿症。心力衰竭、慢性阻塞性肺病、内分泌失调、神经系统疾病等也可产生睡眠障碍,进而导致夜尿症。阻塞性睡眠呼吸暂停(obstructive sleep apnea,OSA)可造成缺氧诱导的肺血管收缩,增加右心房压力并刺激心房肌肉细胞分泌心房钠尿肽,刺激肾排泄Na+和水、抑制ADH的分泌,引起夜间尿量增多。
5.混合因素:包括上述多种原因,常见于老年、合并心脑血管疾病及服用相关药物的患者。
二、夜尿症的诊断与鉴别诊断
(一)病史询问
本共识推荐着重询问以下内容:下尿路症状、是否服用引起夜间多尿的药物、是否存在睡前饮水过多、是否有睡眠障碍,以及是否合并内科疾病(如充血性心力衰竭、OSA、哮喘、慢性阻塞性肺病、糖尿病、甲状腺疾病等)、神经系统疾病(如帕金森病等)、妇科病(如子宫脱垂等)、精神病(如焦虑症、抑郁症等)[13]。
(二)查体
除常规查体外,本共识推荐注重以下检查,如:体重、腰围及血压;心脏及呼吸系统检查;下肢足踝关节检查了解水肿情况;耻骨上区触诊了解是否有尿潴留;男性患者行直肠指检了解前列腺情况,女性患者行盆底检查了解子宫脱垂及其他妇科疾病。
(三)排尿日记及其他量表
排尿日记或频量表(frequency-volume chart,FVC)作为夜尿症诊断与鉴别诊断的重要工具,本共识推荐连续记录72 h,并计算下列参数 [14]:① 夜间排尿量(nocturnal urine volume,NUV),每夜排尿的总量,包括晨起第1次排尿量;②夜间排尿次数,从入睡后到晨起醒来的排尿次数,晨起第1次排尿不计入夜尿次数; ③夜间多尿指数(nocturnal polyuria index,NPi),NPi=NUV/24 h尿量×100%; ④夜尿指数(nocturia index,Ni), Ni=夜间尿量/最大排尿量; ⑤预测的夜尿次数(predicted number of nightly voids,PNV),PNV=Ni-1; ⑥实际的夜尿次数(actual number of nightly voids,ANV); ⑦夜间膀胱容量指数(nocturnal bladder capacity index,NBCi),NBCi=ANV-PNV。
当24 h尿量>40 ml/kg时诊断为多尿症,NPi>33%(≥65岁)、>25%(>35岁且<65岁)或>20%(≤35岁)时诊断为夜间多尿,NBCi>0时诊断为夜间膀胱容量下降[14-15]。符合多尿症标准的患者应鉴别容积性多尿(如糖尿病)或尿崩症。怀疑存在睡眠障碍或紊乱者,应进一步行睡眠相关检查:如睡眠时间、夜间清醒时间、夜间睡眠质量、第一睡眠周期时间(入睡到第1次觉醒排尿的时间)等,必要时行睡眠脑电图等特殊检查。
本共识推荐使用OAB症状评分(OAB symptom score,OABSS)、国际前列腺症状评分(IPSS)评估夜尿症患者伴随的下尿路症状;使用膀胱感知状态量表(perception of bladder condition,PPBC)、夜尿症生活质量问卷调查表(nocturia quality of life questionnaire,N-QOL)评估患者的生活质量[16];使用Berlin问卷调查表评估睡眠障碍[17]。
(四)辅助检查
1.实验室检查:在常规检查基础上(尿常规、尿培养、肝肾功能、血糖、血电解质),本共识推荐监测血、尿渗透压变化。正常人血浆AVP为2.3~7.4 pmol/L。
2.影像学检查:首选泌尿系超声检查,结果异常时可根据情况行泌尿系CT和/或MRI检查。头颅MRI可协助诊断神经系统疾病,如蝶鞍上肿瘤等所致的继发性尿崩症。
3.泌尿专科检查:对有排尿困难症状者,本共识推荐患者先行尿流率、残余尿等检查,必要时行有创尿动力学检查。
三、治疗
本共识推荐将改变生活方式作为基础治疗,根据疗效及不同病因选择药物或外科治疗。
(一)改变生活方式
①限制饮水,睡前限制液体摄入,特别是酒精或咖啡;②提高睡眠质量;③注意夜间保暖,增加皮肤血供,减少尿液产生;④适度运动、抬高下肢,以减少水潴留;⑤OAB患者进行膀胱功能训练,如延迟排尿等;⑥盆底功能锻炼;⑦睡前尽可能排空膀胱,某些患者可在睡前行间歇导尿或留置尿管。
(二)药物治疗
1.α受体阻滞剂:α受体阻滞剂能降低膀胱出口的阻力、减少残余尿量,从而降低排尿次数。应注意眩晕、低血压等不良反应。常用的α受体阻滞剂包括坦索罗辛、多沙唑嗪、特拉唑嗪、赛洛多辛等。对合并膀胱出口梗阻(BOO)的夜尿症患者推荐使用。
2.M受体阻滞剂:M受体阻滞剂可以通过抑制逼尿肌过度活动(detrusor overactivity, DO)、降低尿急程度来增加功能膀胱容量,适用于夜间膀胱容量减小的患者。应注意口干、便秘、排尿困难等不良反应。常用的M受体阻滞剂包括索利那新、托特罗定等。对合并OAB的夜尿症患者推荐使用。
3.ADH:目前临床常用的ADH是人工合成的DDAVP,可以明显减少夜尿总量(减少0.6~0.8 ml/min),减少夜间排尿次数(减少0.8~1.3次),延长夜间首次排尿的时间(延长1.6~2.1 h),减少夜尿占全天尿量的百分比[18]。DDAVP可用于治疗夜间尿量增多、膀胱容量减小、排尿次数增多的成年夜尿症患者,在合并夜尿症的BPH患者中效果明显。DDAVP治疗夜尿症的疗效不受年龄影响。DDAVP片剂起始安全用量为男性0.1 mg,每天1次;女性0.05 mg,每天1次,可根据患者的疗效调整剂量。对以夜间多尿为主的夜尿症患者推荐优先使用。
DDAVP的不良反应:最主要的是低钠血症[19];其他少见的如头晕、乏力、头痛、恶心、腹泻、腹痛等。不良反应的发生多与患者的年龄、性别、基础血钠浓度、肾功能状态、血红蛋白水平、心功能状态等有关[20]。
高龄且基础血钠浓度偏低的患者,低钠血症发生率较高,应慎用[19],推荐采用以下方法加以预防:严格限制夜间饮水[21];监测血钠浓度,从用药后3 d开始,连续2周、每周1次,以后每1~2个月定期复查;若血钠浓度低于正常值范围,建议停药,停药后不良反应大多可自行减轻或消失[22]。
4.利尿剂:利尿剂作为治疗夜尿症的可选方案。利尿剂在给药后2 h起效,4~6 h达峰值,持续时间为6~12 h[23]。常用的利尿剂有氢氯噻嗪、呋塞米等,推荐上午使用。
5.药物联合治疗:α受体阻滞剂联合M受体阻滞剂可减少BPH合并OAB患者的夜尿次数[24];氢氯噻嗪联合特拉唑嗪可使近30%患者的夜间排尿次数减少50%以上[25]。
6.其他药物:非甾体类抗炎药(nonsteroidal anti-inflammatory drugs,NSAIDs)对于治疗伴有BPH的难治性夜尿症患者有效[26],常用的NSAIDs包括塞来昔布、洛索洛芬等。褪黑激素的分泌与夜尿症状明显呈负相关,提高内源性褪黑激素水平可能是一种预防和治疗夜尿症的方法[27]。常用的褪黑激素为美拉通宁。
(三)外科治疗
对于某些调整生活方式及药物治疗效果不佳或有明确手术指征的患者,可给予恰当的外科治疗:存在因BPH导致BOO的夜尿症患者可行经尿道前列腺切除术(TURP);存在DO的患者可行逼尿肌A型肉毒毒素(BTX-A)注射或骶神经调节(SNM);存在膀胱挛缩的患者可行膀胱扩大术或尿流改道术。
四、疗效评估及随访
本共识推荐使用夜间排尿次数、第一睡眠周期时间作为疗效评估指标。随访中也要关注患者伴随疾病的变化,可能需要随时调整治疗方案。评估多以无创性方法为主,特别要注意药物可能出现的不良反应,详见治疗章节。夜尿症诊疗流程见图1。
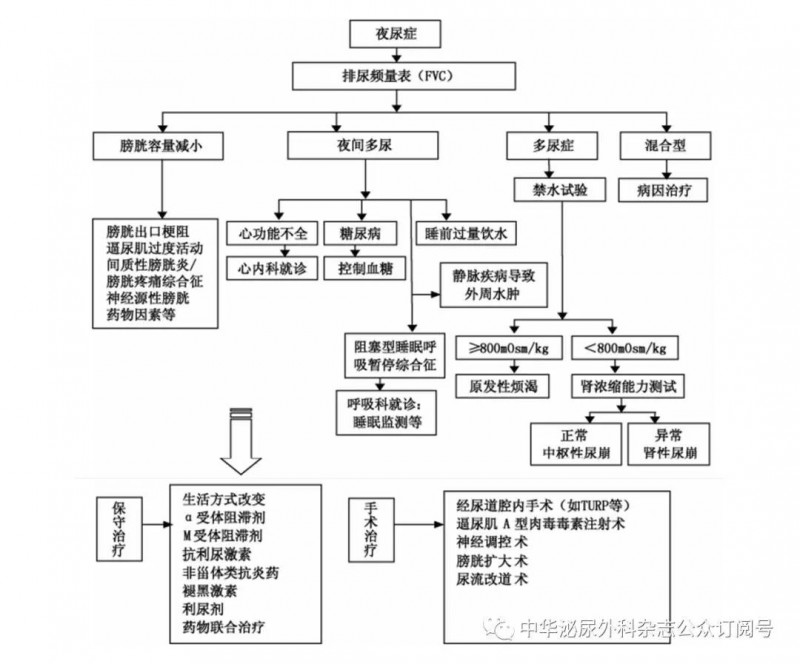
图一 夜尿症诊疗流程图
执笔专家:
王建业、廖利民、许克新、张耀光、张帆、张勇、肖云翔、田晓军、宋勇、果宏峰、赵继懋、张进生、黄钟明、张鹏、詹胜利、贾春松
参与讨论和审定专家(按单位汉语拼音排序):北京大学第三医院(田晓军),北京大学第一医院(肖云翔),北京大学人民医院(许克新),北京大学首钢医院(果宏峰),北京医院(张耀光、王建业),广州市第一人民医院(谢克基),解放军第三〇九医院(詹胜利),解放军总医院(宋勇),山西医科大学第一医院(王东文),上海长海医院(许传亮),上海交通大学医学院附属仁济医院(冷静),首都医科大学附属北京朝阳医院(张鹏),首都医科大学附属北京天坛医院(张勇),首都医科大学附属北京同仁医院(王伟),首都医科大学附属北京友谊医院(赵继懋),首都医科大学附属复兴医院(张进生),首都医科大学宣武医院(贾春松),中国康复研究中心北京博爱医院(张帆、廖利民),中国医学科学院北京协和医院(黄钟明)
参考文献(略)

(图片来自网络,侵权请联系删除)